Comprendiendo la ambivalencia del paciente en el tratamiento médico
David Mintz, M.D.
Director de Educación Psiquiátrica
The Austen Riggs Center,
Stockbridge, MA
- Los pacientes tienen conflictos que pueden complicar muchos aspectos de sus vidas.
- La ambivalencia hacia la medicación, los médicos, la atención o la salud contribuye a la resistencia al tratamiento.
- Una forma sencilla de abordar la ambivalencia desde el principio es preguntar al paciente cuáles son sus sentimientos acerca de tomar medicación.
- Mantente alerta ante la ambivalencia.

Hemos estado hablando de los principios técnicos de la psicofarmacología psicodinámica. Hasta ahora, hemos cubierto los dos primeros de los seis principios: evitar una división mente-cuerpo y saber quién es el paciente. Vamos a pasar a los siguientes principios. En esta sección, vamos a empezar a examinar en particular las cuestiones en torno a la ambivalencia, en la prescripción.
En cuanto a la ambivalencia, probablemente sea importante reconocer que para muchos y probablemente la mayoría de nuestros pacientes existe cierto grado de ambivalencia sobre el tratamiento. Yo no quiero tomar fármacos y la mayoría de mis pacientes tampoco, así que hay cierta ambivalencia incorporada justo ahí. Pero más que eso, nuestros pacientes especialmente, muchos de los cuales han tenido experiencias tempranas negativas o se han visto perjudicados por el cuidado, tienen muchas preocupaciones.
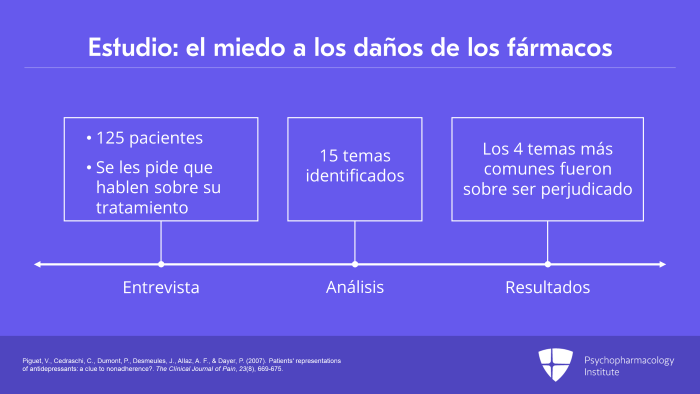
Y curiosamente, un estudio de Piguet, un sociólogo que entrevistó a algo así como 125 pacientes con antecedentes de depresión a los que se les había recetado fármacos, realizó un estudio analítico factorial abierto en el que simplemente pedían a los pacientes que hablaran sobre su tratamiento con fármacos. Y luego, cotejaron las 125 entrevistas más o menos e identificaron 15 temas que de alguna manera recorrían esas entrevistas. De esos 15 temas, los cuatro temas más comunes cuando la gente hablaba de sus fármacos eran todos sobre ser perjudicado. Fue necesario llegar al quinto tema, el quinto tema más común, para empezar a oír a los pacientes hablar de las formas en que sentían que sus tratamientos les beneficiaban.

Así que este tipo de cosas están ocurriendo y nuestros pacientes traen todo tipo de complicados sentimientos de ansiedad. Y sabemos que la ambivalencia del paciente está directamente correlacionada con el incumplimiento, de modo que los pacientes que llegan con ambivalencia tienen ya desde el principio el doble de probabilidades de interrumpir los fármacos y el triple de probabilidades de interrumpirlos si tienen algún tipo de experiencia adversa.

Pero nuestros pacientes también traen ambivalencias sobre la enfermedad. Cuando los pacientes son ambivalentes sobre la enfermedad, cuando enferman de alguna manera pueden descubrir que hay ganancias secundarias. Cuando te dan esos limones, descubres cómo hacer limonada con ellos. Y una vez que eso ocurre, esos pacientes que están obteniendo ganancias secundarias de su enfermedad tienen menos probabilidades de recuperarse. Y sabemos que la disposición del paciente al cambio ejerce una influencia importante sobre si el tratamiento farmacológico va a funcionar o no.
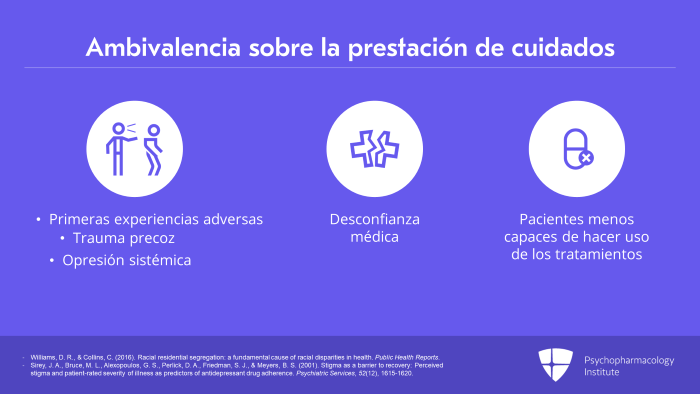
Y los pacientes también pueden ser ambivalentes con respecto a los cuidados. Entonces, han tenido experiencias adversas tempranas, y el trauma temprano está correlacionado con una mayor resistencia al tratamiento. Y, como dije en una conferencia anterior, también hay legados de opresión sistémica. Los pacientes traen ese legado en forma de desconfianza médica, que hace que quizá sean menos capaces de hacer uso de los tratamientos que podemos ofrecerles. Y, por supuesto, si no somos conscientes, también podemos acabar promulgando esos aspectos de la opresión sistémica y contribuir realmente al problema en lugar de ayudar a solucionarlo.

Así pues, algunas de las cosas que hacemos en torno a la ambivalencia es que queremos atenderla, y una forma sencilla de hacerlo desde el principio es: preguntar al paciente cuáles son sus sentimientos sobre la toma de fármacos. Y, muy a menudo, los pacientes le hablarán enseguida de sus ambivalencias. Y esto, de nuevo, no es algo que deba llevar mucho tiempo. Puede formar parte de una entrevista inicial y bastan dos minutos quizá para hacerse una idea de cómo se sienten los pacientes al tomar los fármacos.
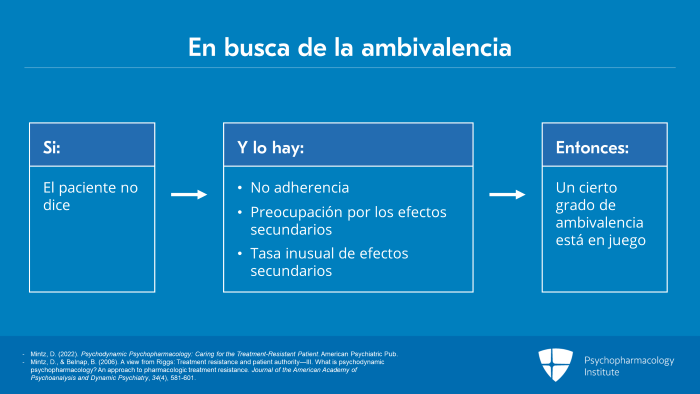
También debemos estar atentos a las evidencias de ambivalencia si el paciente no nos habla de ella, si hay falta de adherencia, o si los pacientes están muy preocupados por los efectos secundarios u otros aspectos del tratamiento, o están teniendo efectos secundarios a un ritmo que no tiene necesariamente sentido desde el punto de vista farmacológico o nos plantea dudas sobre si se trata de respuestas nocebo. Todas estas cosas deberían alertarnos sobre la posibilidad de que haya cierto grado de ambivalencia en juego que esté interfiriendo en la capacidad del paciente para hacer un uso saludable de los fármacos.
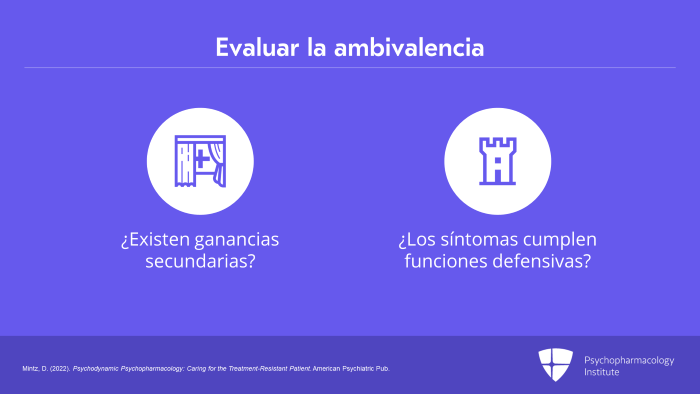
Una vez que empezamos a sospechar que puede estar ahí, buscamos si puede haber ganancias secundarias, todo el tipo de cosas que interfieren con otras recompensas más primarias del mundo. Podemos empezar a preguntarnos si los síntomas están cumpliendo funciones defensivas para el paciente o ayudando a gestionar afectos intolerables.
O, pregúntese si los síntomas sirven como comunicación, o como una especie de moneda de cambio en la relación médico-paciente. Puede imaginarse a un paciente que se resiste a mejorar porque cuando acude a usted, como médico, es la única persona, el único momento de su mes en el que alguien se muestra interesado y preocupado y se preocupa. Y así, el paciente puede ser reacio a abandonar sus síntomas porque es su forma de decir “necesito tus cuidados”.

O, por el contrario, el paciente tiene un montón de experiencias adversas tempranas y un verdadero resentimiento sobre los cuidados, por lo que se dedica a mostrar cómo no se puede confiar en los cuidadores, no se puede recurrir a ellos, nadie te ayuda realmente, estás por tu cuenta. Y así, ese paciente también puede utilizar sus síntomas para intentar comunicar algo sobre su enfado, sobre la ineficacia de los cuidados que puede obtener en el mundo, incluso de usted, su médico.

Otra forma de llegar a la ambivalencia es simplemente preguntar. ¿Qué puede perder el paciente si el tratamiento funciona? Ahora bien, en este caso en particular, creo que es crucial si va a hacer esta pregunta que la haga en la primera sesión, o quizá en la segunda, antes de que surja cualquier transferencia, antes de que usted se haya frustrado por su falta de respuesta o ellos se hayan frustrado por su falta de respuesta, porque entonces, si hace la pregunta, qué puede perder si el tratamiento funciona, ellos la escuchan a la defensiva y probablemente con razón, porque empieza a tener algo de culpa.

Puntos clave de esta conferencia:
Desde una perspectiva psicodinámica, los pacientes, como todas las personas, tienen conflictos que pueden complicar muchos aspectos de su vida, incluido el uso de la atención psiquiátrica.
La ambivalencia acerca de los fármacos, los médicos, la atención o incluso la propia salud contribuye a la refractariedad al tratamiento.

Así que algunas de las cosas que hacemos en torno a la ambivalencia es que queremos atenderla. Una forma sencilla de hacerlo desde el principio es preguntar al paciente cuáles son sus sentimientos sobre la toma de fármacos.
Asimismo, esté atento a las evidencias de ambivalencia si el paciente no nos habla de ellas.
Referencias
- Mintz, D. (2022). Psychodynamic Psychopharmacology: Caring for the Treatment-Resistant Patient. American Psychiatric Pub.
- Piguet, V., Cedraschi, C., Dumont, P., Desmeules, J., Allaz, A. F., & Dayer, P. (2007). Patients’ representations of antidepressants: a clue to nonadherence?. The Clinical Journal of Pain, 23(8), 669-675.
- Aikens, J. E., Nease, D. E., & Klinkman, M. S. (2008). Explaining patients’ beliefs about the necessity and harmfulness of antidepressants. The Annals of Family Medicine, 6(1), 23-29.
- Warden, D., Rush, A. J., Wisniewski, S. R., Lesser, I. M., Kornstein, S. G., Balasubramani, G. K., … & Trivedi, M. H. (2009). What predicts attrition in second step medication treatments for depression?: a STAR* D Report. The The International Journal of Neuropsychopharmacology, 12(4), 459-473.
- Van Egmond, J., & Kummeling, I. (2002). A blind spot for secondary gain affecting therapy outcomes. European Psychiatry, 17(1), 46-54.
- Williams, D. R., & Collins, C. (2016). Racial residential segregation: a fundamental cause of racial disparities in health. Public Health Reports.
- Sirey, J. A., Bruce, M. L., Alexopoulos, G. S., Perlick, D. A., Friedman, S. J., & Meyers, B. S. (2001). Stigma as a barrier to recovery: Perceived stigma and patient-rated severity of illness as predictors of antidepressant drug adherence. Psychiatric Services, 52(12), 1615-1620.
- Mintz, D., & Belnap, B. (2006). A view from Riggs: Treatment resistance and patient authority—III. What is psychodynamic psychopharmacology? An approach to pharmacologic treatment resistance. Journal of the American Academy of Psychoanalysis and Dynamic Psychiatry, 34(4), 581-601.
- Mintz, D. L., & Flynn, D. F. (2012). How (not what) to prescribe: nonpharmacologic aspects of psychopharmacology. Psychiatric Clinics, 35(1), 143-163.
Curso gratuito: Lo esencial de los ISRS
Domine lo esencial de los ISRS con nuestro curso online gratuito.
Fluoxetina, fluvoxamina, paroxetina, sertralina, citalopram y escitalopram
Artículos relacionados:
Programa de actualización 2023 en psicofarmacología clínica
- Formación y actualizaciones basadas en la evidencia, en español.
- Un nuevo curso por mes: actualizaciones permanentes.
- Docentes de Harvard, Yale, Oxford, etc.
Programa de actualización en psicofarmacología 2023-24
- Acceda a certificación internacional por el ACCME de los EEUU.
- Clases por docentes de Harvard, Oxford y Universidades de prestigio internacional.
- Todos los meses recibirá una hora de formación continua.
- Información exclusiva, no disponible en libros y textos de referencia en español.

Curso gratuito: "ISRS: Lo Esencial"
Aprenda lo esencial de los ISRS con nuestro curso online gratuito.
Recibirá un módulo por semana:
- Mecanismo de acción de los ISRS
- Fluoxetina
- Fluvoxamina
- Paroxetina
- Sertralina
- Citalopram y escitalopram

