Tratamiento de la psicosis y la esquizofrenia en niños y adolescentes: dosificación, seguimiento y efectos adversos de los antipsicóticos
David R. Rosenberg, M.D.
Profesor y presidente del Department of Psychiatry and Behavioral Neurosciences,
Jefe de psiquiatría y psicología infantil,
Wayne State University,
Detroit, Michigan
• Los antipsicóticos son el tratamiento principal para el espectro de la esquizofrenia en niños y adolescentes.
• Los ASG son el tratamiento de primera línea debido a su menor riesgo de SEP.
• El menor riesgo de SEP con los ASG debe sopesarse con el mayor riesgo de efectos adversos metabólicos.
• Debido a los efectos adversos metabólicos graves, es necesario realizar un control al inicio del tratamiento y un seguimiento.

Pasemos a la quinta charla: tratamiento de la psicosis y la esquizofrenia en niños y adolescentes: dosificación, seguimiento y efectos adversos de los antipsicóticos.
Veamos las pautas de tratamiento para la psicosis y esquizofrenia en niños y adolescentes.
Las opciones de tratamiento para el manejo de la esquizofrenia incluyen: antipsicóticos, psicoeducación, intervenciones psicosociales, fármacos adyuvantes y, en raras ocasiones, terapia electroconvulsiva o TEC.

Comencemos con los antipsicóticos debido a que son el tratamiento principal para el espectro de la esquizofrenia en niños y adolescentes.
Generalmente, se prefieren los antipsicóticos atípicos de segunda generación, ASG para abreviar, como tratamiento inicial.
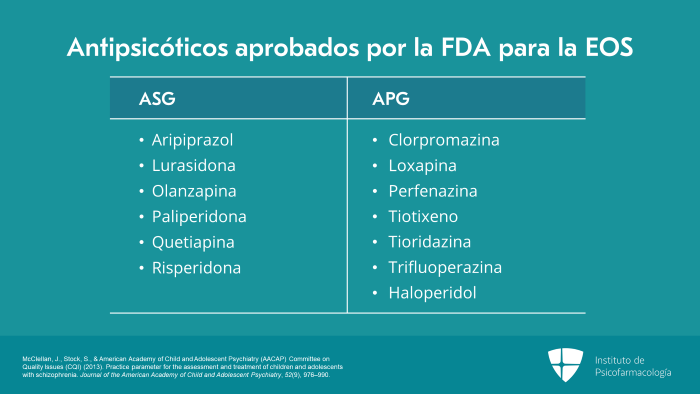
En la actualidad, los antipsicóticos de segunda generación que están aprobados por la FDA para el tratamiento de la esquizofrenia de inicio temprano (EOS, por sus siglas en inglés) son: el aripiprazol, la lurasidona, la olanzapina, la paliperidona, la quetiapina y la risperidona.
Varios antipsicóticos típicos de primera generación, también llamados APG o antipsicóticos de primera generación, están aprobados por la FDA para pacientes pediátricos de diferentes edades, menores de 12 años y mayores de 12 años. Estos son: la clorpromazina, la loxapina, la perfenazina, el tiotixeno, la tioridazina, la trifluoperazina y el haloperidol.

Lo que sabemos a partir de la reciente evidencia de estudios en adultos y niños o adolescentes, como metaanálisis y revisiones, es que apoyan la superioridad de la eficacia de los antipsicóticos en comparación con el placebo.
Sin embargo, los intentos de clasificar la eficacia y la efectividad de los diferentes antipsicóticos, han demostrado que, ningún antipsicótico es superior al resto, a excepción de la clozapina.

Sabemos que existe un menor riesgo de efectos adversos extrapiramidales y de parkinsonismo con los antipsicóticos de segunda generación, lo que llevó a un aumento de su prescripción en niños y adolescentes.
Este menor riesgo de efectos adversos extrapiramidales y de parkinsonismo debe sopesarse con el mayor riesgo de efectos adversos metabólicos, como el aumento de peso, que puede ser significativo y parece ser mayor en los niños más pequeños que en los adolescentes. Los adolescentes presentan un mayor riesgo de aumento de peso, dislipemia y diabetes con los antipsicóticos, que los adultos.

De modo que, teniendo en cuenta que existen estos riesgos y que un antipsicótico no parece ser superior a otro, a excepción de la clozapina, ¿cómo elegimos un antipsicótico?
La elección sobre qué antipsicótico utilizar es muy variable, depende del estado de salud del paciente, de las posibles interacciones farmacológicas, de las preferencias del paciente y de la familia, y de los posibles efectos adversos.

Veamos los requisitos para el seguimiento y el costo de los fármacos.
Otra cosa que me gusta hacer es preguntar sobre los antecedentes familiares, porque no es una garantía, pero sabemos que en general, los pacientes que tienen un familiar de primer grado que respondió bien a un determinado fármaco o antipsicótico, tienen una mayor probabilidad de responder adecuadamente. En cambio, si el familiar de primer grado no respondió o tuvo un efecto adverso, el paciente puede tener un mayor riesgo de experimentar un efecto adverso. En consecuencia, es muy importante obtener estos antecedentes familiares.
La respuesta de cada paciente a los distintos antipsicóticos también es muy variable y hay que probar un antipsicótico diferente si la respuesta es insuficiente después de una prueba de seis semanas utilizando dosis adecuadas.
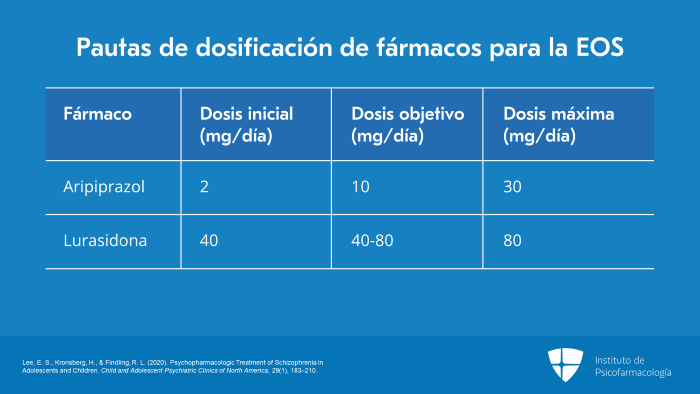
Pautas de dosificación de fármacos para la esquizofrenia de inicio temprano.
La dosis inicial recomendada para el aripiprazol es de 2 mg/día y la dosis objetivo es de 10 mg/día. La dosis máxima es de 30 mg/día. Me gusta comenzar con dosis bajas, ir lento y puede que alcancemos dosis altas, pero, lo que se pretende, es monitorear la respuesta del paciente y cuál es la dosis más baja que le proporcione el mayor beneficio, la dosis que más se aproxime al bienestar sin efectos adversos significativos.
La dosis inicial de lurasidona es de 40 mg/día. El rango de dosis objetivo es de 40 mg/día a 80 mg/día. Como dosis máxima, no se deben superar los 80 mg/día.
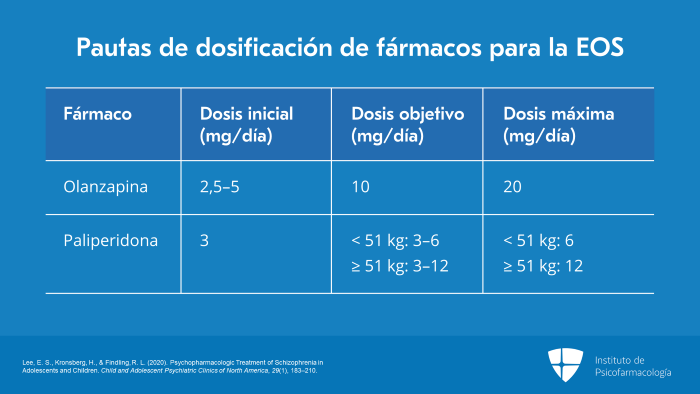
La dosis inicial para la olanzapina es de 2,5 mg/día a 5 mg/día. La dosis objetivo es de 10 mg/día con una dosis máxima de 20 mg/día.
La dosis inicial para la paliperidona es de 3 mg/día. La dosis objetivo para pacientes con menos de 51 kg es de 3 mg/día a 6 mg/día y para pacientes con 51 kg o más, la dosis objetivo es de 3 mg/día a 12 mg/día. La dosis máxima para pacientes con menos de 51 kg es de 6 mg/día y para aquellos con 51 kg o más, la dosis máxima es de 12 mg/día.
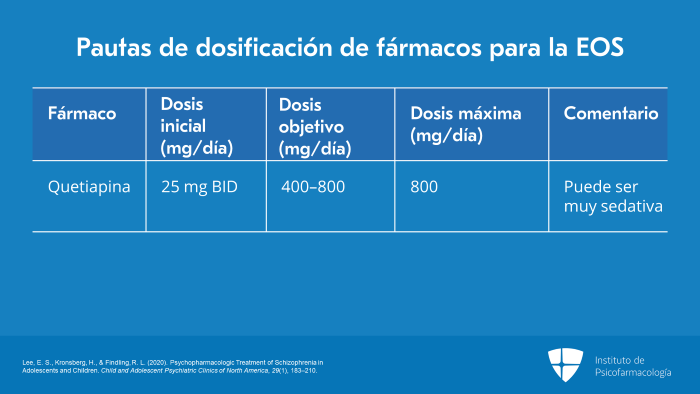
La quetiapina tiene una dosis inicial de 25 mg BID, una dosis objetivo de alrededor de 400 mg/día a 800 mg/día y una dosis máxima de 800 mg/día.
Es importante señalar que, muchas personas consideran que la quetiapina es muy sedativa y eficaz para mejorar el sueño, por lo que algunos pacientes dejan de tomar la dosis BID o, dos veces al día, y solo la toman a la hora de acostarse. Esto es algo que hay que monitorear y, dependiendo de los síntomas objetivo, se puede determinar cuál es la mejor estrategia de dosificación.
Sabemos que, por ejemplo, por cuestiones de cumplimiento y adherencia al tratamiento, puede ser preferible indicar una menor cantidad de tomas, pero, a veces la dosis dividida en dos tomas diarias puede ser la mejor opción, sobre todo cuando se usan dosis altas.
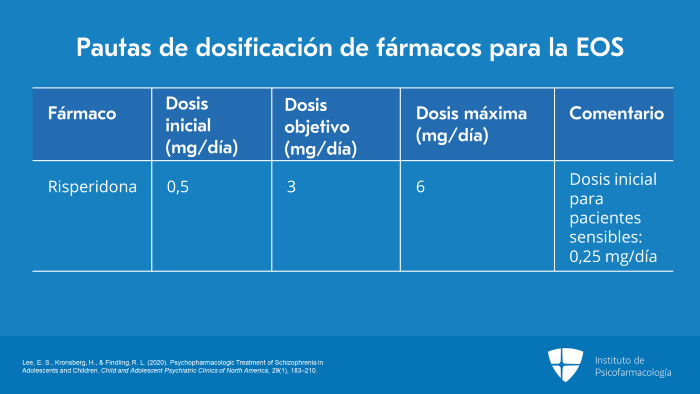
La dosis inicial para la risperidona es de 0,5 mg/día. La dosis objetivo es de 3 mg/día y la dosis máxima es de 6 mg/día.
Ahora bien, en el caso de la risperidona, no es irrazonable comenzar con 0,5 mg/día, pero en algunos niños más pequeños y adolescentes con el diagnóstico, algunos que conocen o les preocupa que puedan ser extremadamente sensibles a los fármacos, pueden comenzar con una dosis más baja, por ejemplo, 0,25 mg/día o 1/4 mg/día, y observar cómo la toleran. Esta dosis no será adecuada para la esquizofrenia de inicio temprano, pero permitirá que el cuerpo del paciente se adapte de forma segura al fármaco. Una vez más, no es obligatorio y se debe personalizar esta estrategia, no obstante, es una posibilidad que se debe considerar.

Las recomendaciones generales de seguimiento para los antipsicóticos al inicio del tratamiento son: los antecedentes personales, familiares y de estilo de vida detallados, los cuales deben actualizarse periódicamente.
La altura, el peso, el IMC y repetir esto a las cuatro, ocho y doce semanas, y a partir de ese momento, al menos cada tres meses.
La glucemia y los lípidos en ayunas al inicio del tratamiento y repetirlos cada seis meses.

Al inicio del tratamiento y a los tres meses, se debe evaluar el parkinsonismo, la acatisia, las discinesias tardías, la presión arterial, el pulso, los electrolitos, el hemograma completo, la función renal y hepática, y repetirlo anualmente.
Es conveniente que se analice la prolactina y se realice una prueba si el paciente está sintomático. Especialmente, hay que estar pendiente de esto si el paciente está tomando risperidona.
El electrocardiograma se debe solicitar al inicio del tratamiento con clozapina, y también durante el ajuste de la dosis y al alcanzar la dosis máxima.
Las pruebas de la función tiroidea, como la tirotropina y la T4 libre, deben realizarse al inicio del tratamiento con quetiapina y durante su seguimiento. También me gusta estar atento a las pruebas de la función tiroidea, si no se han realizado antes, ya que los síntomas psiquiátricos son comunes en las alteraciones tiroideas. Si existen antecedentes familiares, se recomienda hacer pruebas de la función tiroidea, incluso, si no se observan signos o síntomas.
Se recomienda un examen ocular al inicio del tratamiento con quetiapina y cada seis meses.

Debemos monitorear la suicidalidad. El 10 % de los pacientes con esquizofrenia cometen suicidio y muchísimos más intentan hacerlo. Los síntomas depresivos en la esquizofrenia son frecuentes y su relación con los fármacos puede ser compleja. Francamente, cuando el fármaco funciona, puede reducir el riesgo de suicidio y esto ocurre durante el curso de la esquizofrenia.
La conclusión es que si se inicia un nuevo fármaco o tratamiento hay que hacer un seguimiento muy estrecho, sobre todo, al principio y durante las primeras semanas y, durante más tiempo, si se modifican las dosis. El seguimiento debe hacerse en todas las visitas y muy estrechamente.

Estas son las pautas. Por supuesto, si están siguiendo y monitoreando pacientes en los que consideran que el riesgo es mayor, pueden hacerlo con mayor frecuencia. La clave es estar atentos y no pretender que haya una única pauta que funcione para todos los pacientes. En este caso es necesario un enfoque personalizado, ya que la solución depende siempre de cada paciente.

Efectos adversos y riesgos de los antipsicóticos de segunda generación. Solo vamos a analizar los más relevantes.
La olanzapina y la clozapina presentan el mayor riesgo de aumento de peso, la risperidona y la quetiapina tienen un riesgo moderado y el riesgo más bajo lo tiene el aripiprazol. No obstante, me gustaría advertirles que esto es solo en términos generales, por lo que un paciente con aripiprazol puede tener un aumento de peso importante y graves efectos adversos. Debemos tener precaución con todos los pacientes.

En cuanto a la hiperprolactinemia, la risperidona parece tener un riesgo muy elevado y mayor que la olanzapina, la clozapina parece tener un riesgo neutral y el aripiprazol se asocia a una reducción de los niveles de prolactina.

En el caso de la hiperglucemia, la risperidona parece tener el riesgo más alto, más que la olanzapina, no obstante, hay que estar atentos a esto al usar otros fármacos.
Lo mismo ocurre con la hipercolesterolemia. El mayor riesgo parece tenerlo la quetiapina, en comparación con la olanzapina, pero, una vez más, es necesario controlar los niveles de colesterol en todos los pacientes que reciben antipsicóticos de segunda generación.

Algo parecido ocurre con los niveles de triglicéridos. Al parecer, el mayor riesgo lo tiene la risperidona, más que la olanzapina.
En cuanto a los efectos adversos extrapiramidales, parece ser que el mayor riesgo lo tiene la risperidona, más que la olanzapina.
Sin embargo, cada paciente es diferente y no estamos exentos de hacer un seguimiento si nuestro paciente toma un fármaco que, en términos generales, tiene un menor riesgo de producir efectos adversos extrapiramidales o de parkinsonismo. Es necesario controlar la presencia de estos efectos en cualquier paciente que tome un antipsicótico atípico.

También pueden producirse alteraciones cardiovasculares como un mayor riesgo de prolongación del QTc con la ziprasidona y un mayor riesgo de miocarditis con la clozapina.

Ahora bien, aunque se haga la mejor evaluación y seguimiento, a veces tendremos que controlar los efectos adversos. Estos pueden ocurrir incluso con los mejores cuidados.
Las recomendaciones actuales son: cambiar a otro antipsicótico con menor riesgo metabólico o agregar un fármaco para tratar la alteración metabólica, como por ejemplo la metformina, si el paciente experimenta un aumento de peso significativo o si se evidencia un síndrome metabólico.
La situación se puede atenuar, en cierta medida, si antes de iniciar el fármaco se le informa al paciente sobre los efectos adversos significativos. ¿Cuál es el plan de ejercicio establecido? ¿Cuál es el plan nutricional y dietético? Deben asegurarse de que los planes se implementen y controlarlos en cada visita. Se sorprenderán de la poca frecuencia con la que se hace y de lo útil que puede ser intentar organizar un plan de ejercicios de forma proactiva en lugar de reactiva, y asegurarse que, durante la titulación del fármaco, se lleve a cabo.

La colaboración entre el especialista en salud mental y el médico de atención primaria es absolutamente esencial y es un elemento fundamental para desarrollar y aplicar un plan de tratamiento que beneficie al máximo al paciente. No es conveniente tratar de hacer esto solos. Si se encuentran en problemas o están preocupados por los efectos adversos, deberían discutirlo con un colega, recurrir a nuestros colegas lo antes posible.

Pasemos a los puntos clave. Los antipsicóticos son el tratamiento principal para el espectro de la esquizofrenia en niños y adolescentes.
Se prefieren los antipsicóticos de segunda generación como tratamiento de primera línea debido a su menor riesgo de efectos aversos extrapiramidales.

El menor riesgo de efectos adversos extrapiramidales y de parkinsonismo con los antipsicóticos de segunda generación debe sopesarse con el mayor riesgo de efectos adversos metabólicos, como el aumento de peso, la dislipidemia y la diabetes.
Debido a los efectos adversos metabólicos graves, es necesario realizar un control al inicio del tratamiento y, según lo indicado, un seguimiento de los síntomas, de los efectos adversos y de las pruebas de laboratorio.
Referencias
- McClellan, J., Stock, S., & American Academy of Child and Adolescent Psychiatry (AACAP) Committee on Quality Issues (CQI) (2013). Practice parameter for the assessment and treatment of children and adolescents with schizophrenia. Journal of the American Academy of Child and Adolescent Psychiatry, 52(9), 976–990.
- Lee, E. S., Kronsberg, H., & Findling, R. L. (2020). Psychopharmacologic Treatment of Schizophrenia in Adolescents and Children. Child and Adolescent Psychiatric Clinics of North America, 29(1), 183–210.
- Grover, S., & Avasthi, A. (2019). Clinical Practice Guidelines for the Management of Schizophrenia in Children and Adolescents. Indian Journal of Psychiatry, 61(Suppl 2), 277–293.
Curso gratuito: Lo esencial de los ISRS
Domine lo esencial de los ISRS con nuestro curso online gratuito.
Fluoxetina, fluvoxamina, paroxetina, sertralina, citalopram y escitalopram
Artículos relacionados:
Programa de actualización 2023 en psicofarmacología clínica
- Formación y actualizaciones basadas en la evidencia, en español.
- Un nuevo curso por mes: actualizaciones permanentes.
- Docentes de Harvard, Yale, Oxford, etc.
Programa de actualización en psicofarmacología 2023-24
- Acceda a certificación internacional por el ACCME de los EEUU.
- Clases por docentes de Harvard, Oxford y Universidades de prestigio internacional.
- Todos los meses recibirá una hora de formación continua.
- Información exclusiva, no disponible en libros y textos de referencia en español.

Curso gratuito: "ISRS: Lo Esencial"
Aprenda lo esencial de los ISRS con nuestro curso online gratuito.
Recibirá un módulo por semana:
- Mecanismo de acción de los ISRS
- Fluoxetina
- Fluvoxamina
- Paroxetina
- Sertralina
- Citalopram y escitalopram

